糖尿病
糖尿病とはどんな病気でしょう?今から2000年も前のギリシア時代にも糖尿病を患った方の記録があり、どんなに水をのんでも尿から水分が出てしまうので、ギリシア語で「管」や「サイフォン」を意味するDiabetesと言われました。その後、尿に糖分があることが分かり、「甘い」を意味するMellitusという形容詞がつけられ、Diabetes Mellitusと呼ばれ、日本語では糖尿病と訳されるようになりました。
糖尿病って尿から糖がでる病気なんですね?

血液中の血糖が濃くなり様々な問題が出てくることこそが重要です
糖尿病とは
「尿に糖が漏れ出てくる」ために糖尿病という呼び名になりました。
しかし尿から糖が出てくること自体は問題ではありません。高血糖が続くことで過剰な糖と体内のタンパク質が反応し「糖化」が起こり、全身の動脈硬化が起こってしまうことが問題なのです。
全身をめぐる血管の全長はどれくらいかご存知でしょうか?10万キロメートル、なんと地球2周半です。
これだけの長さの血管が、人間の体内に張り巡らされ、全身に栄養を送っているのです。
糖尿病となり、慢性的な高血糖状態が続くと、全身に張り巡らされた血管の壁が傷んで動脈硬化が引き起こされ、全身の老化を招いてしまいます。
糖尿病を発症していれば、他の生活習慣病を合併していることは珍しくありません。特に高血圧や脂質の問題があると「インスリンの働きが悪くなる」という問題が生じます。血糖値を下げる唯一のホルモンがインスリンなのですが、高血圧や脂質異常症がある場合はインスリンの働きが悪くなっている状態=インスリン抵抗性であることが多いのです。
何より問題なのが、生活習慣病を2つ、3つと合併しているほうが、動脈硬化の進行のリスクもより高くなるのです。動脈硬化の先にある心筋梗塞、脳梗塞、閉塞性動脈硬化症、足壊疽といった重篤な疾患、失明の原因になる糖尿病網膜症、腎不全、突然死の原因にもなり得ます。このような動脈硬化は、糖尿病とその他生活習慣病のケアを同時にしっかり行うことで、進行を防ぐことができます。
糖尿病でない場合は、血糖値を調整するインスリンやグルカゴンなどのホルモンが体内で自律的にうまく調整されているため、食後でも血糖値が大きく変動せず保たれます。
食事により糖分(グルコース)が小腸から吸収され血糖値が上昇すると、膵臓のβ細胞が刺激をうけインスリンが放出されます。
インスリンの作用は主に3つです。
このような仕組みで、食後の血糖値が下がり安定します。
血糖値を上げるホルモンは体内に数多くあります。グルカゴンは空腹時など血糖値が低下した場合に膵臓のα細胞から分泌されるホルモンで、肝臓に貯蔵されているグリコーゲンをグルコースに戻して血糖値を上げる作用があり、低血糖にブレーキをかけるためのホルモンです。
血糖値が下がると交感神経が刺激されるのですが、このときに副腎から放出されるアドレナリンや糖質コルチコイドも血糖値を上げるため、血糖値は安定して保たれるようになっているのです。
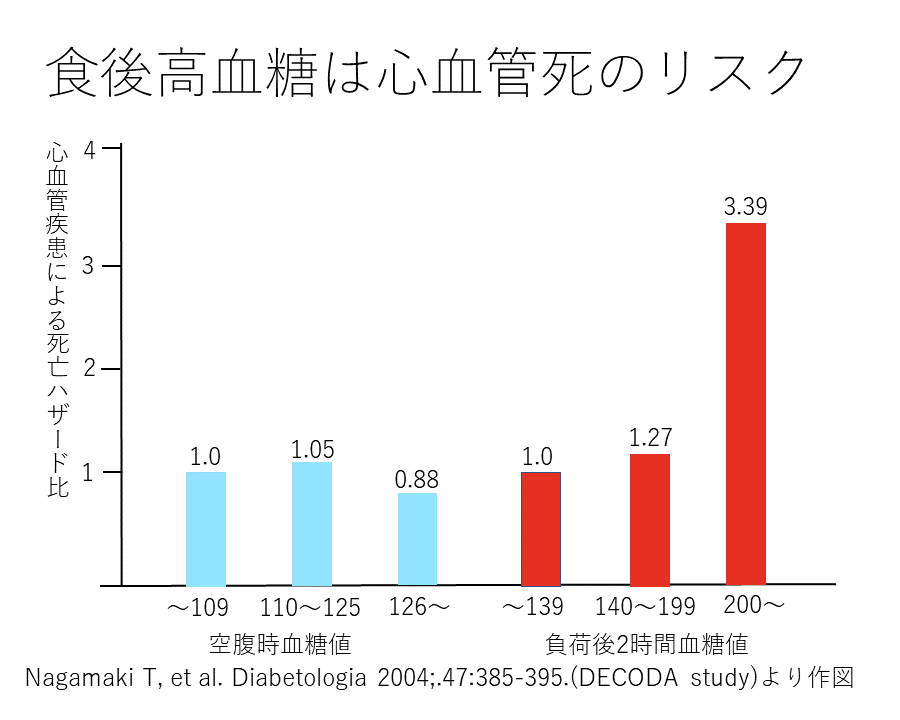
数多くの研究で食後の高血糖が血管合併症のリスクであることが知られています。
欧州での大規模試験DECODE試験では糖負荷後2時間血糖値が心血管疾患や全死亡と強く関連しており、アジア系住民に対する同様の試験DECODA試験でも糖負荷後の血糖値が心血管疾患と強く関連していました。日本のFunagata研究(Diabetes Care 22:920-924,1999)では、空腹時に血糖値が高いタイプより、食後に高血糖となるタイプで心血管疾患が多くなることがわかりました。
健診では空腹時に血液検査を行っている方が多いと思いますが、食後高血糖という隠れたリスクを見逃していることもあるのです。
糖尿病は動脈硬化を進行させる疾患の一つ
動脈硬化を防ぐためには他の生活習慣病も治療することが重要
糖尿病になると
血糖値は体内のホルモンで調整されている
ところが糖尿病になると、これら膵臓から分泌されるホルモンのバランスが崩れるため、血糖値が変動するようになってしまいます。食事をしてもグルカゴンの放出が抑えられず、インスリン分泌が遅れたり少なくなることで血糖値が上昇してしまうのです。血糖値の変動は動脈硬化を進行させる
糖尿病の診断は?
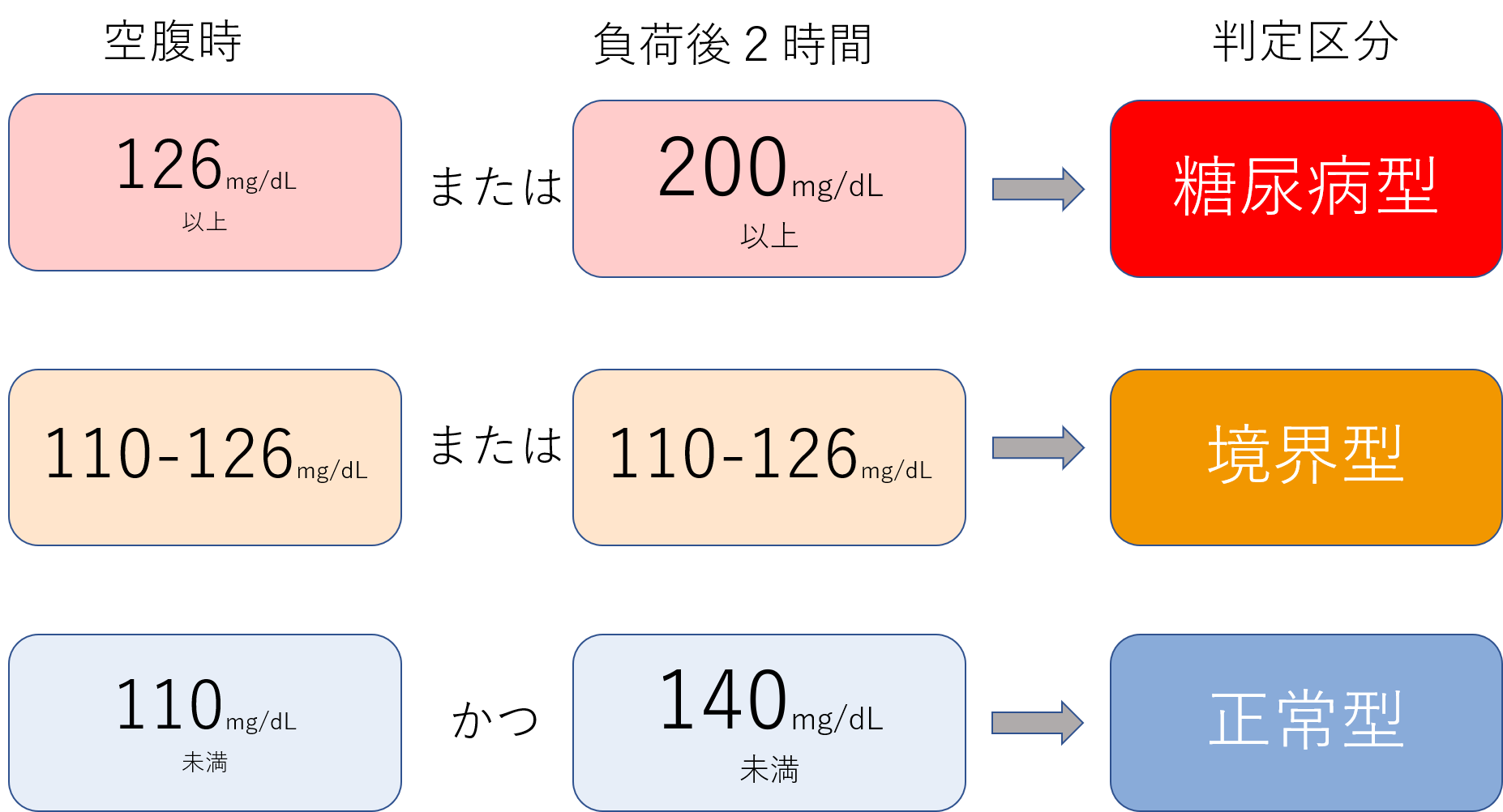
糖尿病はまず、血糖値により糖尿病型、境界型、正常型に分けられます。
健康診断では空腹時の採血のみしか行わないのが通常ですので、糖尿病や境界型を見逃してしまう可能性もあります。
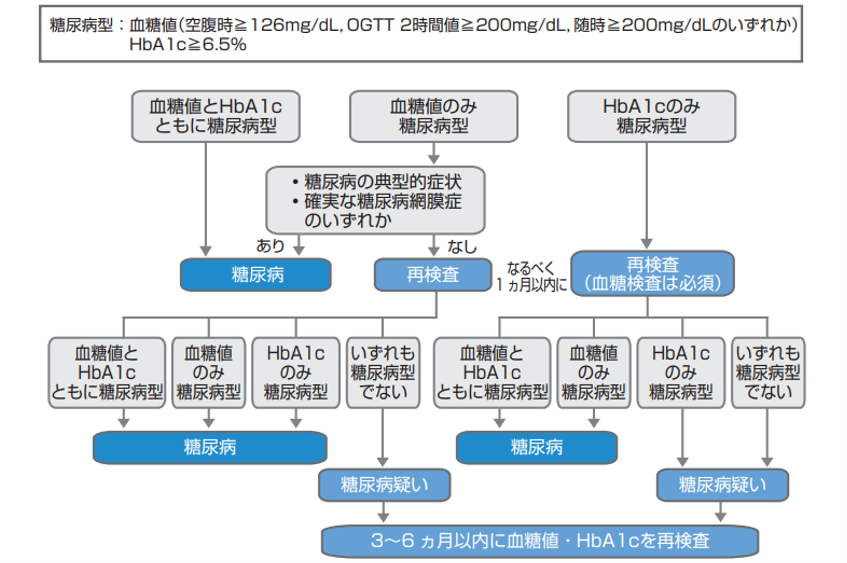
糖尿病型であれば、以下のフローチャートを用いて経過を観察します。
境界型や糖尿病型の場合で糖尿病の診断にはまだ至らない場合、前糖尿病と言います。この時期にあることを正確に見極め、糖尿病を発症しないように維持することが大事です。
糖尿病にもいろいろな種類があります。大きく分けると、「1型糖尿病」、「2型糖尿病」、「その他の特定の機序、疾患によるもの」、「妊娠糖尿病」に分類されます。
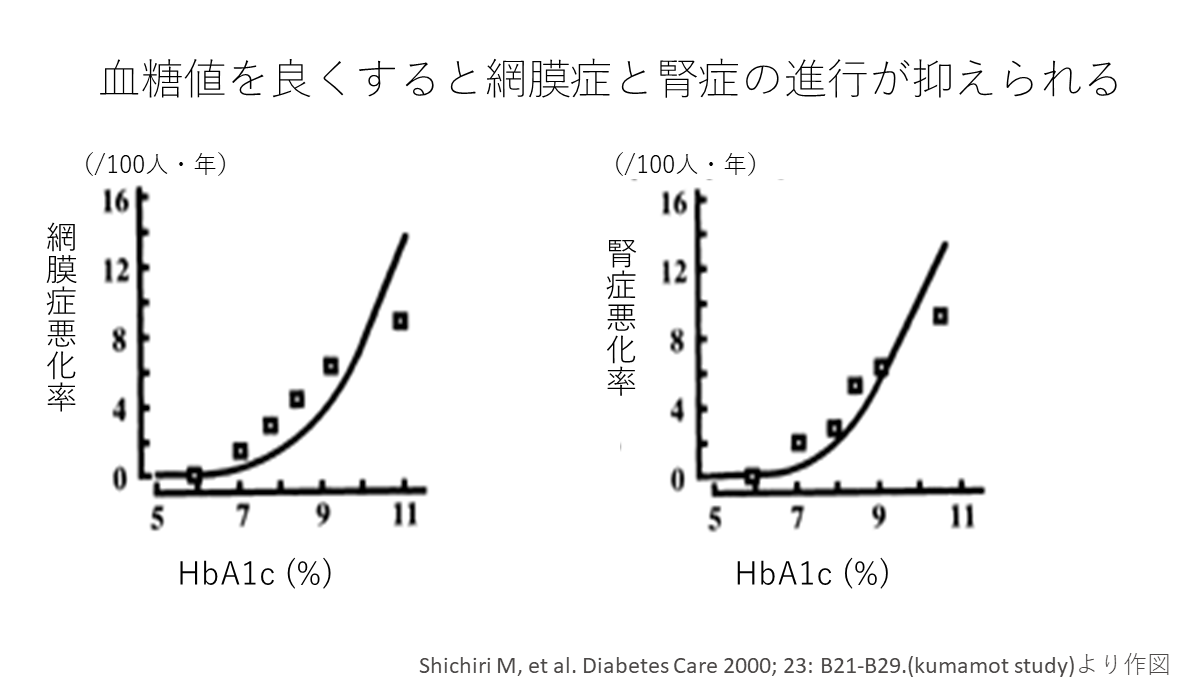
日本人を対象にした研究である熊本スタディを紹介します。
これは2型糖尿病を対象に厳格なインスリン頻回注射療法を行うことで糖尿病による細小血管障害が抑えられるかを確かめた前向き試験で信頼性の高い研究です。
この結果、厳格な血糖コントロールにより細小血管障害(網膜症、腎症)の発症と進展を減少させることが示されました。
基本的に血糖コントロールはHbA1c 7%未満であるのですが、血糖値が低すぎることによるデメリットが見逃せない場合があります。
たとえインスリン療法をしている場合であっても、食事療法が常に基本になります。
目標体重を設定して、過食を避けて適度な運動を続けましょう。
肥満がある場合、目標体重をいきなり標準体重(BMI 22)に設定してしまうとハードルが高くて続けられないですし、短期間で達成したとしてもリバウンドの可能性が高いです。健康的に減量するためには、3~6ヶ月かけて現在の体重を3%減らすことを繰り返してみましょう。たとえば170cm,80kgではBMI 27で標準体重は63.5kgとなりますが、3%減では目標体重は77.6kgとなります。
日本の特定健診を解析したところ、たった1-3%の減量でLDL-C、HDL-C、中性脂肪、HbA1c、肝機能が改善しています。3-5%の減量では血圧、尿酸、空腹時血糖値が有意に改善しています(Obes Res Clin Pract 8 : e466―475, 2014)
1型糖尿病の場合はカーボカウントを行い、インスリン量を決定するため、これから食べる食事の大まかな糖質量が把握できるようになる必要があります。
2型糖尿病では「カロリー制限」か「糖質制限」かで議論になることがよくあります。
カロリー制限は、目標体重を算出し、身体活動レベルや病態から設定したエネルギー係数をかけることで、総合エネルギー摂取量を算出する方法です。
食後の急な血糖値の上昇は、先ほど記載したように、動脈硬化の原因となり、心血管疾患のリスクを増やしてしまいます。
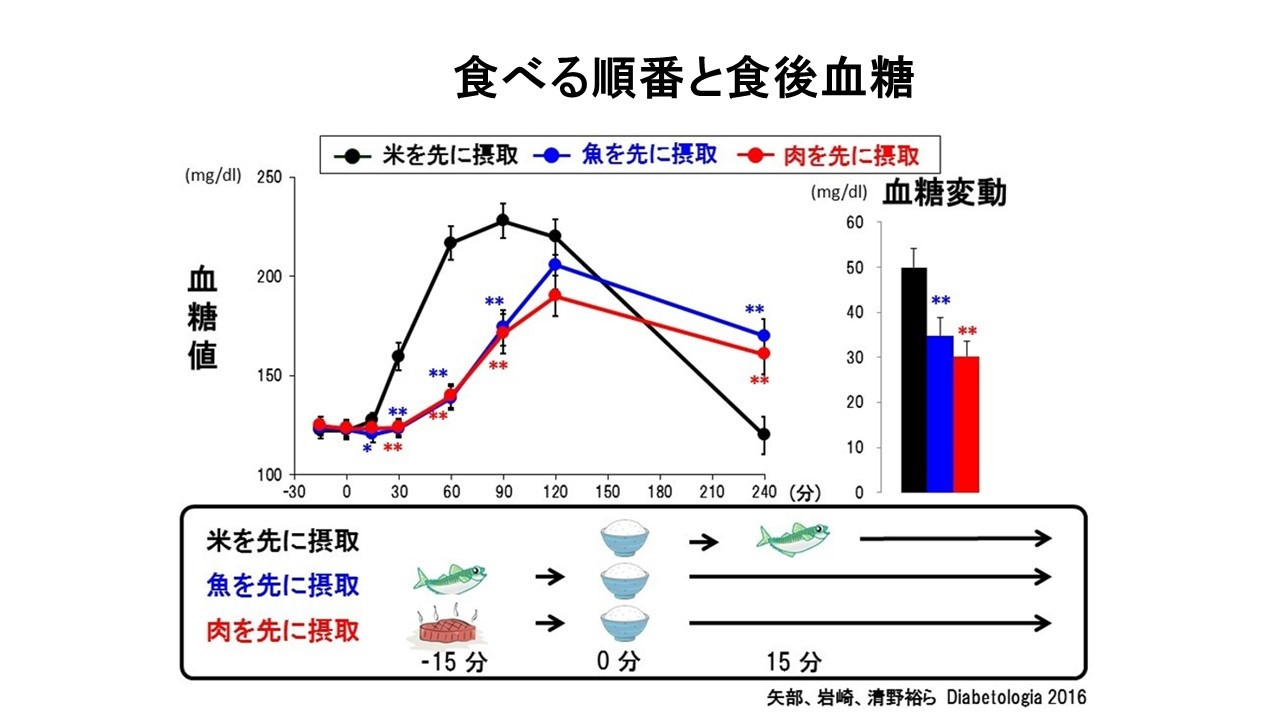
なぜタンパク質からとると良いのでしょうか?
それは、タンパク質から食べることで、インクレチンというホルモン分泌が促進するからです。
インクレチンは、インスリンの分泌を促したりグルカゴンという血糖値を上げる物質の分泌を抑える効果があります。
このため米飯から食べる場合と比べて、タンパク質から摂取した場合は、明らかに食後の血糖値の上がり方に差がでます(糖尿病 59(1):30-32,2016)。
統計的に糖尿病患者で日常生活と運動を合わせた活動量が高い方ほど心血管疾患の発症率や死亡率が低いことが示されています。内臓脂肪過多や肥満の改善で、インスリン抵抗性が改善し、血糖コントロールも良くなることも分かっています。しかし運動療法は全ての方に適応がある治療法ではなく、メディカルチェックが必要です
糖尿病網膜症で、前増殖網膜症以上であれば、呼吸を止めていきむような運動やジャンプなどの身体に衝撃に加わる活動は避けるべきです。
自律神経障害がある場合には、起立性低血圧や運動で誘発される心血管イベントリスクもあり、運動療法を行えない場合もあります。
末梢神経障害は運動禁止ではないですが、感覚が鈍い故に運動後に気がつかないうちに足潰瘍が発生する場合もあります。運動後は怪我をしていないかフットケアを行いましょう。
糖尿病腎症により蛋白尿がある場合では、かつては運動療法は禁忌でした。その後の研究で、微量アルブミン尿であれば腎症は運動により増悪しないもしくは腎保護になると考えられており、顕性腎症でも身体機能が向上し生活の質が上がるため運動療法は個別で判断することになりました。
有酸素運動についてメタ解析では週150分以上の運動群でHbA1cの低下効果が大きいことがしられています(JAMA 305:1790-1799,2011)。このため週に150分以上の中等度以上の運動を行うことが推奨されます。目安としては最大心拍数の50~60%,RPE 11~12(楽である程度)になります。
インターバルトレーニングが有用であることも最近分かってきました。2型糖尿病やメタボリック症候群を対象にした研究 (Obes Rev 16:942-961, 2015)で、持続的な運動群と、インターバル群の2群に分けて観察しています。結果はインターバル群が空腹時血糖値やHbA1cの改善効果を認めていました。より少ない時間(75分/週)で同等の効果を見込めるのですが、運動負荷が高いので若年や体力のある方のみ適応となります。
運動をすることで、インスリンの効果が高まり血糖値が下がりやすくなりますが、この効果は運動後1-2日程度持続しますので、運動を全くしない日が2日以上連続しないよう、週3回以上の運動を目標にしましょう。
レジスタンス運動(筋トレ)を行うと、増大した筋肉がインスリン抵抗性を改善するので血糖値が改善します。レジスタンス運動によるHbA1c低下効果は有酸素運動に劣らないことが示されていますし(Braz J Phys Ther 21:400-415, 2017)、有酸素運動と組み合わせると、さらにHbA1c低下効果が高まることが知られています(Dia-betologia 57:1789-1797, 2014)。
レジスタンス運動は、連続しない日程で週2~3日、8種類ほどの上・下半身の筋肉を含むメニューが良いとされます。強度は連続して10回を無理なく行える程度とし、少しずつ負荷を上げてみてください。慣れてくると1セットを10分弱で完了することができます。目標は1~3セットとするとよいでしょう。
中強度以上の運動は疲労感も大きいので、長続きしない欠点があります。
日常的にウォーキングはしているという場合であれば、インターバル歩行が有効です。通常歩行から速度を上げて息が切れて汗ばむ強度で数分歩き、また緩めの歩行に戻して息を整えてください。通常歩行と比べてインターバル歩行では、心臓から血液を送り出す能力と酸素を取り込む能力が向上していました(Medicine & Science in Sports & Exercise. 51(6):1099–1105, JUNE 2019)。
長く歩きたくない場合には、食後に30分おきに3分間の軽い運動(歩行やその場の足踏み)を行うだけで食後高血糖が改善する報告もあります(Diabetes Care 39:964-972,2016)。
歩くのもだるいという場合は、座ったままよりも食後血糖値が改善するため、30分に一度は生活動作をしてください(Diabetes Care 39:964-972, 2016)。横になりテレビを見ていて時間が30分を超えたら(CMの度に)、一度立ち上がるところから取り組んでみましょう。
糖尿病の治療の中心は食事と運動療法ですが、血糖コントロールを強化する必要がある場合には薬物療法を併用します。
糖尿病の内服薬は現在8種類もありますが、それぞれ特徴があり効果も個人毎に異なるため、治療を最適化することが重要です。
インスリンの働きが低いタイプにはインスリン抵抗性改善系の薬剤を用い、インスリンの分泌が少ない場合にはインスリン分泌促進系薬剤を用いることが基本です。食後の血糖値や体重を参考に糖吸収・排泄調整系の投与も有効です。
食事をするとインクレチンというホルモンが小腸から分泌されます。
このインクレチンの中で、GLP-1というホルモンは次の働きをします。
GLP-1は血糖値が低いときにはインスリンの分泌をうながさないため低血糖になりづらく、体重減少も期待できるので、糖尿病にとってはとても有効です。しかしGLP-1は体内ではDPP-4と呼ばれるタンパク質の働きで分の単位で分解され効果も消え去ってしまいます。
この欠点を改良したものが、GLP-1受容体作動薬でDPP-4による分解を受けにくく、体内で長時間作用します。
1型糖尿病や、2型でもインスリンの分泌の少ない場合にはインスリン療法が必要になります。
その他の場合でも一般的には以下の場合には、インスリン療法を行うことが推奨されています。
日頃から血糖値を上げないことがどれほど大事が、上に書かれたことでご理解いただけましたか?糖尿病の診断基準
前糖尿病を診断することこそが非常に重要
自分の血糖やインスリンの分泌が、糖分の摂取後にどのような変動をするかを把握することが有用です。ブドウ糖入りの医療用飲料水を服用していただき、2時間後までの血液検査で知ることができます。
型の診断について
さらに1型糖尿病は、進行と発症のスピードによって、劇症、急性発症、緩徐進行の3つに分類されます。
血糖値はどれくらいが適正か?
合併症予防のためには7%未満が基本
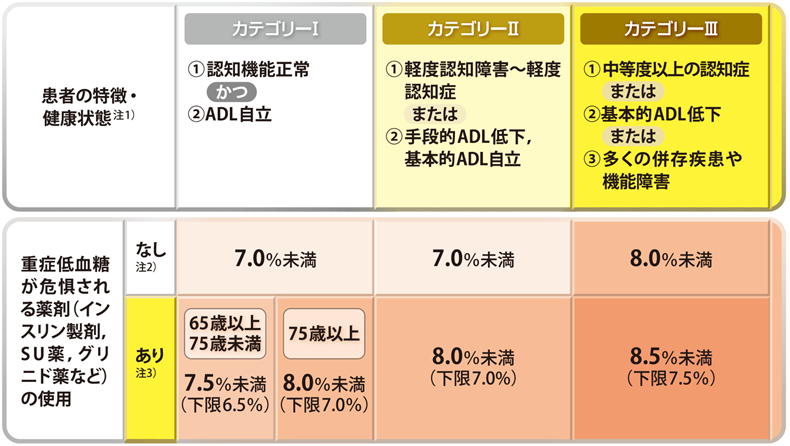
高齢者では目標血糖値が異なる場合がある
最も有名であるのはACCORD試験です。これは米国の2型糖尿病患者を対象にした研究なのですが、目標HbA1cを6%未満として厳格に治療をしたところ、心血管疾患が減少するどころか死亡率が上昇してしまい、試験は早期中止となりました。
日本の高齢糖尿病患者を対象にしたJ-EDIT研究では、低血糖症状の出現のためHbA1c を7%未満とすることが困難であったことや、血糖目標を達成しても脳梗塞の発症確率が増えることが分かりました。
この研究結果などを基に、「高齢者糖尿病の治療向上のための日本糖尿病学会と日本老年医学会の合同委員会」が設置され、「高齢者糖尿病の血糖コントロール目標」を作成されています。
糖尿病の治療方法は?
目標体重の設定
食事療法
カロリー制限か糖質制限か
これに対して糖質制限はイスラエルのDIRECT試験(N Engl J Med. 2008 Jul 17;359(3):229-41.)の発表後、注目があつまるようになりました。
一次エンドポイントを24週後のベースラインからの体重減少とし、
「カロリー制限をしない糖質制限食」
「カロリー制限をした低脂質食」
「カロリー制限をした地中海食」
の3群で比較しています。
結果は低脂肪食群にくらべ、地中海食群および低炭水化物食群で有意に体重が減少していました(P<0.001)。
糖尿病患者に対するサブ解析では、HbA1cの低下は低脂肪食群-0.4±1.3%,地中海食群-0.5±1.1%,低炭水化物食群-0.9±0.8%で,この変化は低炭水化物食群でのみ有意でした(P<0.05)
しかし「カロリー制限をした低脂質食」群では、-572kcal/日減らしていたのに対して、「カロリー制限をしない糖質制限食」群も-555kcal/日 摂取カロリーが減っていました。
このため、この結果を受けて、「低糖質であれば、いくらでも好きなものを食べても大丈夫」、、、とはならないので注意が必要です。
また糖質制限は継続率に課題がありリバウンドする可能性があるので、極端な糖質制限は行わず、緩めの糖質制限をすべきです。
食べる順番の工夫
糖質を先に食べると血糖値が急上昇するのですが、これはだいぶ周知されてきました。
食後高血糖の患者さんに尋ねると、「しっかり野菜から食べてますよ!」と宣言されることも珍しくありません。
しかし食べ方順による血糖値抑制法はコツがあり注意が必要です。
効果的に下げるには、次の二つが大事です。
運動療法
有酸素運動
レジスタンス運動
運動なんて無理!という場合には
薬物療法
GLP-1受容体作動薬
インスリン療法

糖尿病で受診される方へ
これまでの治療歴や紹介状、健診の結果など、診療情報がある場合はありがたいですが、薬歴や紹介状がない場合でも診察いたしますので、お気軽にご相談ください。
自分の血糖値と、その変動を把握することは、治療の上で非常に重要なことになりますが、現在では血糖値をほぼリアルタイムで簡便に知ることができる技術が開発されています。
当院でもこの技術を運用し治療に活かしておりますので、ご興味がある方はスタッフにお声をおかけください。

